Cholesterinsenkende Medikamente, sogenannte Statine, können nachweislich das Risiko von Herzinfarkten und Schlaganfällen reduzieren. Sie gehören zu den am meisten verordneten Medikamenten – allein in Deutschland bekommen ca. 5 Mio. Menschen Statine verordnet. Dabei erhalten nicht nur bereits herzkranke Patienten die Medikamente, oftmals werden sie auch präventiv zur Vorbeugung von Arteriosklerose und Behandlung des Herz-Kreislauf Risikofaktors erhöhter Cholesterinwerte eingenommen. Gerade in der Vergangenheit gab es aber nicht wenige Patienten, die Ihre Statin-Therapie vor allem wegen der Sorge vor Nebenwirkungen und entsprechenden Berichten in den Medien gar nicht erst begonnen oder abgebrochen haben.
Wissenschaftler unter anderem von der Universität Oxford, der University of Cambridge und der Johns Hopkins University School of Medicine in Baltimore haben nun im Rahmen einer Übersichtsarbeit erneut belegt, dass der Nutzen der Statin-Therapie Ihre möglichen Nachteile in Form von Nebenwirkungen deutlich überwiegt.
Inhalt:
Einfluss des Cholesterins auf Herz-Kreislaufkrankheiten und Schlaganfall
Individuelle Grenzwerte für das Cholesterin bestimmen
Verunsicherung wegen möglicher Nebenwirkungen der Statine unbegründet
Statine bieten sogar Langzeitschutz für Blutgefäße
Alternative zu den medikamentösen Cholesterinsenkern
Cholesterin-Beratung und Arteriosklerose Vorsorge in der praxis westend Berlin
Einfluss des Cholesterins auf Herz-Kreislaufkrankheiten und Schlaganfall
Cholesterin (auch „Blutfett“) ist prinzipiell unentbehrlich für das Funktionieren des menschlichen Körpers. Es ist ein wesentlicher Bestandteil der Zellwände und wird u.a. zur Bildung von Gallensäuren, Sexualhormonen sowie der fettlöslichen Vitamine E, D, K und A benötigt. Damit es aber über das Blut zu den Geweben gelangen kann, benötigt das Cholesterin für den Transport spezielle „Fetttröpchen“ (sog. Lipoproteine), die neben dem Cholesterin aus anderen Fetten („Lipide“) und Eiweißmolekülen („Proteine“) aufgebaut sind. Je nach ihrer Dichte werden Lipoproteine eingeteilt in:
- VDL („very low density lipoproteins“ -> Lipoproteine mit sehr geringer Dichte)
- LDL („low density lipoproteins“ -> Lipoproteine mit geringer Dichte)
- HDL („high density lipoproteins“ -> Lipoproteine hoher Dichte)
Weitere wichtige Fette im Blut sind die Triglyceride.
Aus der Leber wird das Cholesterin über die Blutbahnen in die Zellen aller Organe und Gewebe als LDL-Cholesterin transportiert und dort weiter verarbeitet. Überschüssiges Cholesterin gelangt als HDL-Cholesterin wieder zurück in die Leber (reverser Cholesterintransport).
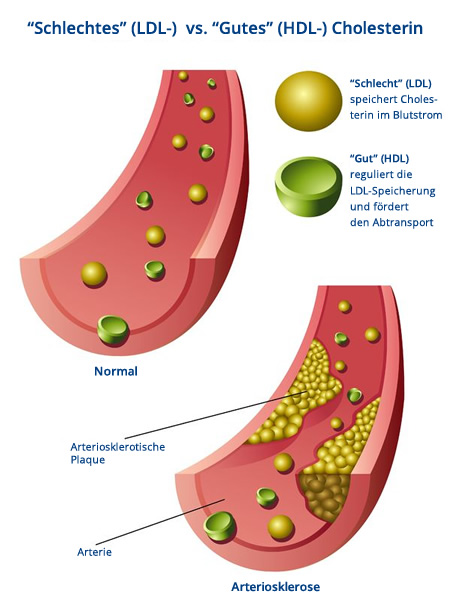
Das LDL-Cholesterin wird häufig auch als das „schlechte“ Cholesterin bezeichnet. Der Grund hierfür ist, dass hohe LDL-Cholesterin Werte das Risiko für Herz-Kreislaufkrankheiten erhöhen, indem sie die Entstehung einer Arteriosklerose ermöglichen. Diese wiederum ist eine der Hauptursachen für Gefäßverengungen und -verschlüsse, die zu Herzinfarkt und Schlaganfall führen.
Wandern verstärkt weiße Blutkörperchen (Makrophagen) aus dem Blut in die Gefäßwände ein, können Sie hier vermehrt oxidiertes LDL-Cholesterin aufnehmen. Diese cholesterinhaltigen Zellen, nach der Aufnahme des oxidierten Cholesterins Schaumzellen genannt , verursachen eine Entzündungsreaktion in der Gefäßwand. Die Gefäßwande werden somit durch Einlagerung weiterer Blutzellen umgebaut und es entsteht eine bindegewebsartige Kapsel mit einem Kern aus Schaumzellen (sogenannter arteriosklerotischer Plaque).
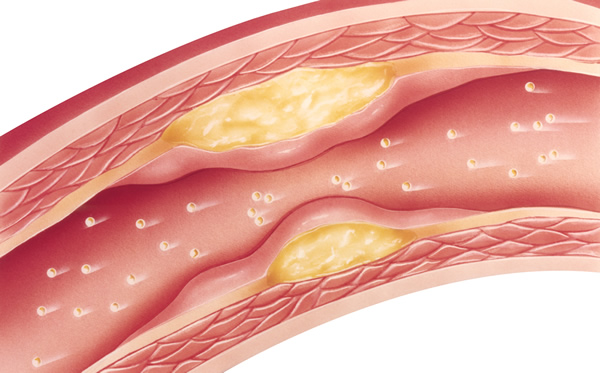
Im Verlauf einer Arteriosklerose wird die Innenhaut (Intima-Media) der Arterien immer dicker, das Blutgefäß verengt sich. Zudem versteift sich die Arterienwand und die Arterie verliert ihre natürliche Elastizität. Im Ergebnis wird der Blutfluss gestört. Die Gefahr, dass sich die Arterie ganz oder teilweise verschließt und es dadurch je nach Lage des Gefäßes zu einem Herzinfarkt (z.B. Herzkranzgefäße), Schlaganfall (Blutgefäße im Gehirn) oder einer Durchblutungsstörung der Beine kommt, nimmt stetig zu.
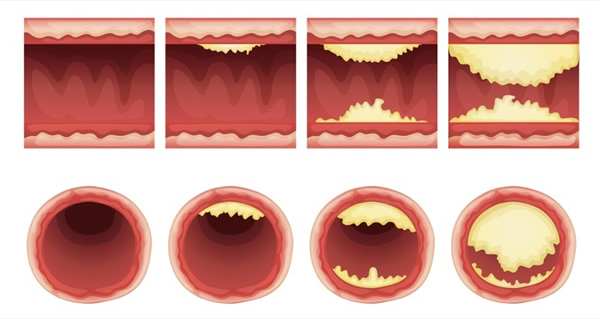
Interessant in diesem Zusammenhang ist, dass mehr als zwei Drittel aller Herzinfarkte bereits bei Einengungen der Herzgefäße von weniger als 50% auftreten, weitere 20% bei Einengungen zwischen 50-70% und nur jeder sechste Infarkt bei weiter fortgeschrittenen Veränderungen. Schmerzen wie z.B. bei einer Angina Pectoris treten meist erst auf, wenn das Gefäß um mehr als 70% eingeengt ist und selbst dann häufig erst unter körperlicher Belastung.
Eine Verringerung der Ablagerungen ist bereits in einem frühen Stadium ratsam.
Reißt eine der Plaque-Kapseln ein, lagern sich Blutplättchen an und es können Gerinnsel (Thromben) entstehen. Ein großes Gerinnsel kann das Blutgefäß ebenfalls vollständig verstopfen und damit die lebenswichtige Blutzufuhr der Organe unterbrechen.
Im Ergebnis lässt sich also festhalten:
Ohne Cholesterin kein Ausgangsmaterial für eine Arteriosklerose.
Individuelle Grenzwerte für das Cholesterin bestimmen
Für die Beurteilung des individuellen Risikos und die Entscheidung über die Behandlungsbedürftigkeit ist grundsätzlich nicht der Wert des Gesamtcholesterins entscheidend. Der entscheidende Faktor ist der vom individuellen Risiko bestimmte Zielwert für das LDL-Cholesterin. Die Grenzwerte für das LDL-Cholesterin hängen damit immer auch vom Alter einer Person und deren individuellen Risikofaktoren ab. Je mehr zusätzliche Risikofaktoren wie z.B. Rauchen, Bluthochdruck oder ein Diabetes hinzukommen, desto niedriger sollte der angestrebte LDL-Wert sein.
Auf Basis der aktuellen gemeinsamen Richtlinien der Europäischen Gesellschaft für Kardiologie (ESC) und der Europäischen Arteriosklerosegesellschaft (EAS) empfiehlt sich folgendes mehrstufiges Vorgehen:
- Bestimmung des sogenannten SCORE-Risikofaktors (kumulatives Risiko, in den nächsten 10 Jahren eine tödliche Herzkreislauf-Erkrankung zu erleiden)
- Bestimmung anderer individueller Risikofaktoren
- Definition von Therapiezielen unter Berücksichtigung der Risikofaktoren
Der SCORE-Risikofaktor wird von uns anhand der einschlägigen Tabellen der ESC für Herzkreislauf-Hochrisikoländer (darunter fällt auch Deutschland) bestimmt. Das individuelle Risiko berechnet sich dabei aus den Risikofaktoren Alter, Geschlecht, Raucher/Nichtraucher, Blutdruck und den Cholesterinwerten. Bei der Berechnung sind auch weitere relevante Risikofaktoren wie das Vorliegen eines Diabetes, familiäre Belastungen und andere einschlägige Vorerkrankungen einzubeziehen.
Sie können für einen ungefähren Richtwert auch die Werte aus unserem Herzinfarkt-Risikorechner als Grundlage heranziehen.
Anhand des ermittelten prozentualen Herzkreislauf-Risikos werden nun für die Beurteilung von Zielwerten für das LDL-Cholesterin drei Risikogruppen gebildet, denen anschließend individuelle Zielwerte zugeordnet werden:
SEHR HOHES RISIKO
- es liegt bereits eine Herz-Kreislauferkrankung vor oder der Patient wurde bereits deswegen behandelt (z.B. Herzinfarkt, koronare Herzkrankheit, Bypass-OPs, Schlaganfall, periphere arterielle Verschlusskrankheit, Nachweis einer signifikanten Ablagerung von arteriosklerotischem Plaque an den Halsschlagadern im Ultraschall oder in den Herzkranzgefäßen in der Herzkatheteruntersuchung)
- Diabetes mellitus mit Schäden der Nieren, wie z.B. einer Proteinurie oder weiteren Risikofaktoren wie Rauchen, Bluthochdruck oder sehr hohen Cholesterinwerten
- Chronische Nierenfunktionsstörung mit einer GFR < 30ml/min./1.73 m²
- berechneter SCORE-Risikowert > 10% für eine tödlich verlaufende Herz-Kreislauferkrankung innerhalb der nächsten 10 Jahre
HOHES RISIKO
- einzelne erhöhte Risikofaktoren, z.B. Gesamtcholesterin > 310 mg/dl oder Blutdruck ≥ 180/110 mmHg
- Patienten mit einem Diabetes mellitus, die nicht bereits der Hochrisikogruppe angehören
- Chronische Nierenfunktionsstörung mit einer GFR zwischen 30-59 ml/min/1.73 m²
- berechneter SCORE-Risikowert ≥ 5 % und ≤ 10% für eine tödlich verlaufende Herz-Kreislauferkrankung innerhalb der nächsten 10 Jahre
NIEDRIGES BIS MITTLERES RISIKO
- berechneter SCORE-Risikowert ist < 5 % für eine tödlich verlaufende Herz-Kreislauferkrankung innerhalb der nächsten 10 Jahre
Entsprechend der individuellen Risikoabschätzung ergeben sich damit die nachfolgend dargestellten Zielwerte für das LDL-Cholesterin, basierend auf den Leitlinien der ESC/EAS.
Als Faustformel gilt: je höher das individuelle Risiko für Herz-Kreislaufkrankheiten ist, desto niedriger sollte der LDL-Zielwert sein.
| Risikogruppe | LDL-Zielwert |
| SEHR HOCH (schwere Vorerkrankungen, SCORE-Wert > 10%) |
< 70 mg/dl oder eine Reduzierung von mind. 50%, wenn der LDL-Wert unbehandelt zwischen 70 – 135 mg/dl liegt |
| HOCH (bestimmte Vorerkrankungen, einzelne erhöhte Risikofaktoren, SCORE Wert ≥ 5 % und ≤ 10%) |
< 100 mg/dl oder eine Reduzierung von mind. 50%, wenn der LDL-Wert unbehandelt zwischen 100 – 200mg/dl liegt |
| NIEDRIG BIS MITTEL SCORE-Wert < 5% |
< 115 mg/dl |
Das „gute“ HDL-Cholesterin sollte nach diesen Leitlinien bei Männern möglichst über 40mg/dl, bei Frauen über 48 mg/dl liegen.
Die Behandlung der Triglyceride spielt ab Werten > 150 mg/dl vor allem bei hohem kardiovaskulären Risiko, dem Vorliegen weiterer Risikofaktoren oder sehr hohen Gesamtcholesterinwerten eine Rolle.
So wirken Cholesterinsenker (Statine)
Weichen die LDL-Cholesterinwerte signifikant von den Zielwerten ab, bietet der Einsatz von cholesterinsenkenden Arzneimitteln (Statine) eine Möglichkeit, diese zu hohen Werte und damit auch das Risiko der bereits beschriebenen Erkrankungen zu senken.
Statine hemmen die Bildung des Cholesterins in der Leber, dadurch sinkt auch die Konzentration des gefäßschädigenden LDL-Cholesterins im Blut. Das Cholesterin kann nun weniger in den Gefäßwänden eingelagert werden kann.
Dabei gilt: je deutlicher die erreichte Cholesterinsenkung ist, desto höher ist ihr Nutzen. Und: Patienten, die ohnehin zu einer der Risikogruppen für Herzinfarkt oder Schlaganfall gehören, profitieren am meisten davon.
Die am häufigsten verschriebenen Statine sind Atorvastatin, Pravastatin, Rosuvastatin und Simvastatin. Zwischen den einzelnen Alternativen bestehen in ihrer Standarddosierung keine signifikanten Wirksamkeitsunterschiede bei der Reduzierung von Infarkten oder Todesfällen, diese Medikamente sind also in etwa gleich wirksam.
Verunsicherung wegen möglicher Nebenwirkungen der Statine unbegründet
Vor allem negative Medienberichte haben aber bei vielen Patienten zu einer Verunsicherung wegen möglicher Nebenwirkungen bei der Einnahme von Statinen geführt. Im Ergebnis haben einige sogar die für sie wichtige Therapie einfach abgesetzt.
Diesen Effekt der negativen Beeinflussung konnten Mediziner im Rahmen einer Studie tatsächlich nachweisen. In den ersten sechs Monaten nach einer Phase besonders kritischer Medienberichte war die Therapie-Abbruchrate bei den Patienten mit einer Primärprävention um 11% höher als üblich, bei denen mit Sekundärprävention (die also am meisten von einer Statin-Therapie profitieren) um 12%.
In der eingangs erwähnten Übersichtsarbeit von Forschern um Prof. Rory Collins aus England konnte nun aber wissenschaftlich gezeigt werden, dass die Anzahl von Patienten, die einem Herzinfarkt oder Schlaganfall durch die Einnahme cholesterinsenkender Medikamente vorbeugen könnten, deutlich höher ist, als diejenige von Patienten, die von Nebenwirkungen betroffen sind. Gerade mit Blick auf die mediale Kritik an der Therapie mit Statinen unterstreichen die Forscher, dass die Vorteile einer Statin-Therapie allgemein unterschätzt, während die Nachteile oftmals übertrieben dargestellt werden.
Während eines Zeitraums von fünf Jahren würde die Behandlung mit Cholesterinsenkern in der Standarddosierung 500 von 10.000 Personen (=5%) mit Risikofaktoren wie Alter, Bluthochdruck oder Diabetes mellitus helfen. Bei Patienten mit bereits vorhandenen Erkrankungen können 1.000 von 10.000 (= jeder zehnte) vor weiteren Herz- Kreislaufereignissen wie einem Schlaganfall, Herzinfarkt oder einem Bypass der Koronararterien bewahrt werden.
Demgegenüber ist das Auftreten relevanter Nebenwirkungen deutlich geringer ausgeprägt.
Durchschnittlich fünf der zehntausend Behandelten Patienten (=0,05%) sind von den gerade im Internet häufig beschriebenen Myopathien (Muskelleiden) betroffen, das sind 100-500mal weniger, als von der Therapie profitieren.
Verdeutlicht man sich das Verhältnis der von dieser Nebenwirkung nicht Betroffenen und der Betroffenen einmal grafisch, wird überdeutlich, wie gering ausgeprägt diese Risiken sind und damit vom Nutzen deutlich überwogen werden:

Bei fünf bis zehn von zehntausend Patienten könnte es infolge der Statin-Therapie laut den Studienergebnissen zu einer Hirnblutung kommen, das entspricht einer Wahrscheinlichkeit von 0,05-0,1 %, also 1-2 roten Figuren in der obigen Risiko-Grafik.
Etwas häufiger, aber auch weitaus weniger gefährlich sind andere symptomatische Nebenwirkungen wie Muskelschmerzen oder auch neue Diabetesfälle. Hier liegt die Wahrscheinlichkeit jeweils zwischen 0,5 – 1%.
Während die meisten der seltenen Nebenwirkungen, deren Ursache auf eine Statin-Therapie zurückgeführt wird, sich nach Absetzen der cholesterinsenkenden Medikamente schnell wieder bessern, haben aber die Herzinfarkte oder Schlaganfälle, die durch den Therapiestopp ausgelöst werden könnten, deutlich verheerendere und langfristigere Konsequenzen.
Hinsichtlich weiterer Nebenwirkungen wie Gedächtnisverlust, Grauer Star, Nieren- und Leberschäden, Schlafstörungen, Impotenz, Aggression oder Nervenleiden gibt es bisher keine gesicherten Belege für einen Zusammenhang mit der Einnahme cholesterinsenkender Statine.
Statine bieten sogar Langzeitschutz für Blutgefäße
Dass eine Statin-Therapie sogar einen bemerkenswerten Langzeiteffekt hat, konnte bereits in einer anderen Studie nachgewiesen werden. Auch 20 Jahre nach dem Absetzen der fünfjährigen Therapie mit Pravastatin in der großen WOSCOP-Studie sind bei den ehemals behandelten Patienten signifikant weniger Herz-Kreislauf-Erkrankungen aufgetreten als in der Placebo (=Scheinmedikament)-Gruppe. Die mit Statinen behandelten Männer hatten eine um 13 Prozent niedrigere Sterberate. Langfristig war auch eine relevante Reduktion der Anzahl von Herzinsuffizienz-Erkrankungen messbar.
Auf der anderen Seite konnte hinsichtlich der immer wieder befürchteten Erhöhung des Krebsrisikos durch Cholesterinsenkung Entwarnung gegeben werden: die Gesamtrate der aufgetretenen Krebserkrankungen war in der Pravastin- und der Placebogruppe nahezu identisch.
Alternative zu den medikamentösen Cholesterinsenkern
Oftmals fragen Patienten nach alternativen Wegen, die schädlichen Cholesterinwerte zu senken ohne dauerhaft ein Statin-Medikament einnehmen zu müssen.
Die Hauptursachen zu hoher (LDL-) Cholesterinwerte sind:
- fettreiche Ernährung
- Bewegungsmangel
- Übergewicht
Durch eine Änderung des Lebensstils, die darauf gerichtet ist, diese drei Risikofaktoren positiv zu beeinflussen, kann oftmals bereits eine Senkung der überhöhten Cholesterinwerte erreicht werden. Erst wenn dies nicht gelingt, kommt eine medikamentöse Behandlung in Betracht.
Vor der Behandlung mit Statinen kann als Alternative auch der Einsatz pflanzlicher Cholesterinsenker sinnvoll sein. So haben Studien gezeigt, dass hochdosierte Präparate aus Artischocken oder Knoblauch den Cholesterinspiegel um 10 bis 15% senken können. Auch der zusätzlichen Einnahme von Ballaststoffen wie z.B. Leinsamen, Haferkleie oder Flohsamen wird eine cholesterinsenkende Wirkung nachgesagt.
Bewirkt auch die medikamentöse Behandlung keine Senkung zu hoher Werte des schädlichen Cholesterins oder besteht tatsächlich eine Medikamentenunverträglichkeit, gibt es noch die Möglichkeit einer sogenannten LDL-Apherese, ein Blutreinigungsverfahren ähnlich der Dialyse. Dabei wird das LDL-Cholesterin maschinell aus dem Blut entfernt. Bei regelmäßiger Apherese, meist einmal pro Woche, können LDL-Cholesterin-Absenkungen von bis zu 80 % erreicht werden.
Cholesterin-Beratung und Arteriosklerose Vorsorge in der praxis westend Berlin
Die praxis westend bietet Ihnen umfassende Vorsorgeuntersuchungen zur frühzeitigen Ermittlung Ihrer Cholesterinwerte und Erkennung arteriosklerotischer Gefäßveränderungen. Insbesondere unser Gefäß- Check und Schlaganfall-Check erkennen diese gefährlichen Gefäßveränderungen frühzeitig und es lassen sich somit Maßnahmen zur Behandlung und zur Verhinderung dieser Erkrankung einleiten. Sind die Veränderungen an den Herzkranzgefäßen, werden diese mit hoher Wahrscheinlichkeit über den Herz-Kreislauf Check sicher erkannt.
Entsprechend der diagnostischen Ergebnisse und Ihrer individuellen Risikosituation beraten wir Sie auch hinsichtlich der Frage, ob eine Statin-Therapie für Sie unter Abwägung des Nutzens und der möglichen Nebenwirkungen sinnvoll ist.
Illustrationen: Medical Art Inc / Shutterstock BlueRingMedia / Shutterstock roger ashford / Shutterstock
